糖尿病の検査と治療
監修:横浜市立大学 内分泌・糖尿病内科学 教授 寺内 康夫 先生
 薬物療法
薬物療法
1型糖尿病はインスリン療法が必要です。
2型糖尿病では、食事療法と運動療法で血糖マネジメントが十分えられない時に、病態や高血糖状態に合わせて経口血糖降下薬や、注射としてインスリンあるいはGLP-1受容体作動薬を用います。
1)経口血糖降下薬
作用機序が異なるさまざまな種類があり、病態や合併症の程度などに合わせて1剤もしくは2剤以上を併用します。
※インスリン製剤やGLP-1受容体作動薬と一緒に用いることもあります。
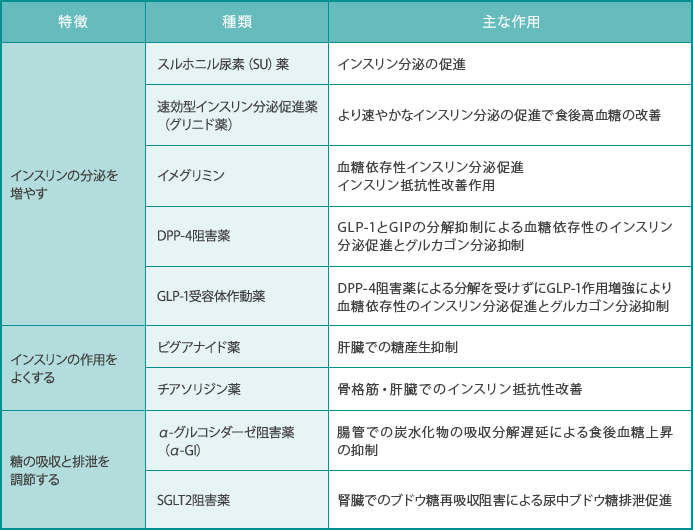

 スルホニル尿素(SU)薬
スルホニル尿素(SU)薬
すい臓のβ細胞を刺激してインスリン分泌を促進し、血糖値を低下させます。β細胞にインスリンを作る能力が残っている方に使用します。
 速効型インスリン分泌促進薬(グリニド薬)
速効型インスリン分泌促進薬(グリニド薬)
すい臓SU薬と同じようにインスリン分泌を促進し血糖値を低下させますが、SU薬に比べて、血中への吸収と血中からの消失が速いため、効果が現れるまでの時間と効果が持続している時間が非常に短いのが特徴で、食後の高血糖を抑えます。1日3回、食事の直前(5~10分以内)に服用します。
 イメグリミン
イメグリミン
血糖値が高くなった時にインスリン分泌を促進したり、インスリン抵抗性を改善したりすることで血糖値を低下させます。
 DPP-4阻害薬
DPP-4阻害薬
食事をしたときに、腸管から分泌されインスリン分泌を刺激するインクレチンというホルモンの分解を抑制することにより、インスリン分泌を促進したり、血糖値を上昇させるグルカゴンの分泌を抑制して血糖値を低下させます。
 GLP-1受容体作動薬
GLP-1受容体作動薬
すい臓のβ細胞からのインスリン分泌を促進し、血糖を上昇するホルモンであるグルカゴンの分泌を抑制して血糖値を低下させるGLP-1というホルモンの働きを補完する薬で、食欲を抑える作用もあるとされています。空腹時血糖値と食後血糖値の両方を下げます。
 ビグアナイド薬
ビグアナイド薬
肝臓での糖の新生や消化管からの糖の吸収を抑えるなど、すい臓以外に作用してインスリン分泌に関係なく血糖値を低下させます。体重を増加させにくく、インスリンの分泌に関係しないことが知られています。
 チアゾリジン薬
チアゾリジン薬
脂肪細胞へ作用してインスリン抵抗性を改善して血糖を下げます。
 α-グルコシダーゼ阻害薬
α-グルコシダーゼ阻害薬
食事から摂取した炭水化物の分解を抑えることにより、小腸からの糖の吸収を遅らせて、食後の高血糖を抑える薬です。1日3回食事の直前に服用します。
 SGLT2阻害薬
SGLT2阻害薬
腎臓で排出されるブドウ糖の再吸収を抑えて、尿に糖を多く出すことで血糖値を低下させます。
参考:日本糖尿病学会 編・著: 糖尿病治療ガイド2022-2023, p.59-69, 文光堂 2022
2)注射薬療法
 インスリン療法
インスリン療法
インスリンを直接補充することにより血糖値を下げる治療方法で、1型糖尿病がある方には不可欠です。最近では、インスリン製剤そのものや注射器具の改良、血糖自己測定器の普及などによって、インスリン療法を取り巻く環境はとても改善しました。
参考:日本糖尿病学会 編・著: 患者さんとその家族のための糖尿病治療の手びき改訂第58版, p.74, 南江堂 2020
従来、2型糖尿病がある方では末期にのみ行われるとの印象が強かったインスリン療法ですが、食事療法や運動療法、経口血糖降下薬で良好な血糖のマネジメントに至らない場合や、治療開始時や治療中断等で高血糖となっている場合に用います。
参考:日本糖尿病学会 編・著: 患者さんとその家族のための糖尿病治療の手びき改訂第58版, p.74, 南江堂 2020
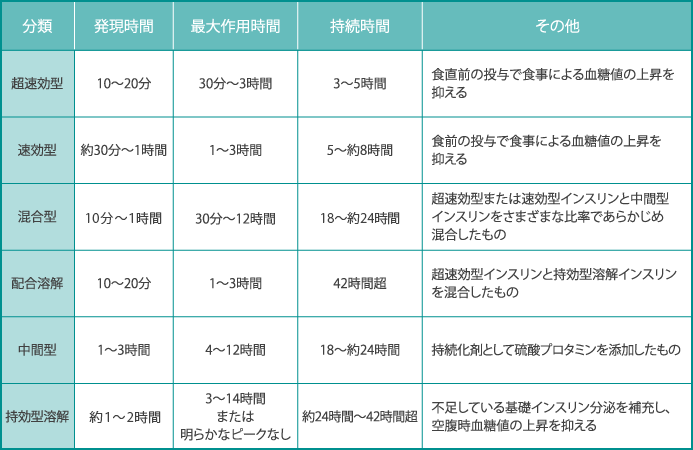
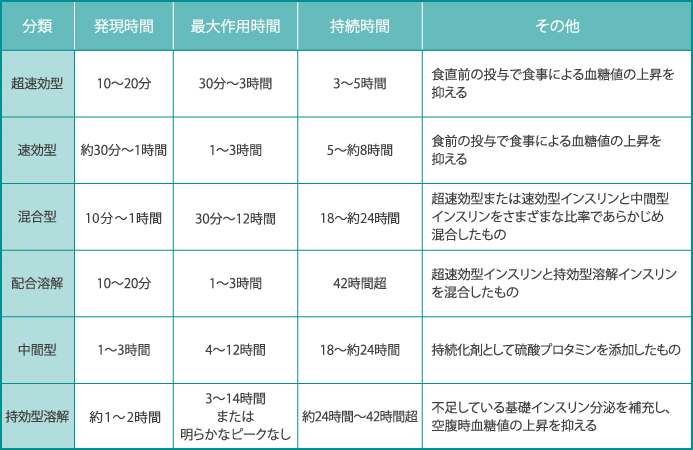
インスリン製剤は、効果が出てくる時間やその持続時間によって超速効型、速効型、混合型、配合溶解、中間型、持効型溶解という種類があり、糖尿病がある方の状態に合わせて用います。
参考:日本糖尿病学会 編・著: 糖尿病治療ガイド2022-2023, p.70, 文光堂 2022

日本糖尿病学会 編・著: 糖尿病治療ガイド2022-2023, p.72-76,144-145, 文光堂 2022 より作表
 GLP-1受容体作動薬
GLP-1受容体作動薬
すい臓のβ細胞からのインスリン分泌を促進し、血糖を上昇するホルモンであるグルカゴンの分泌を抑制して血糖値を低下させるGLP-1というホルモンの働きを補完する注射薬で、食欲を抑える作用もあるとされています。
参考:日本糖尿病学会 編・著: 糖尿病治療ガイド2022-2023, p.66-67, 文光堂 2022